• Aproximadamente 75% das hérnias ocorrem na região inguinal
• 50% são indiretas (congênitas)
• 24% são diretas


• As hérnias são mais comuns nos homens (IR 27% homens x 3% mulheres ao longo da vida para hérnias inguinais)
– Diretas
• Mais comuns nos idosos ( desgaste natural das fáscias)
• Oblíqua interna
– Indiretas
• Podem ser congênitas
• Oblíqua externa
• Incisional (eventração): Ocorrem mais comumente em incisões verticais
• Redutíveis / Irredutíveis Encarceradas / Estranguladas: Têm maior risco de estrangulamento as hérnias umbilicais, inguinais indiretas, femorais e de porto de trocáter.
• Hérnias umbilicais:
– Podem ser congênitas ou adquiridas
– Estrangulamento
• Hérnias epigástricas
– Congênitas (raramente adquiridas)
– Exame físico minucioso
– Diagn. diferencial com diátese de retos abdominais
– Dolorosas.
• Hérnias por deslizamento
–Alças intestinais fazem parte da parede do saco herniário
– Mais comuns no colo esquerdo e em idosos, indiretas (ceco, sigmóide, bexiga)
–Hérnias volumosas.
• Hérnia de Richter – Borda antimesentérica da alça.
• Hérnias Lombares
– Menos comuns
– Diag. diferencial com lipomas, abscessos, hematomas
– Grynfelt Triângulo lombar superior
– Petit Triângulo lombar inferior.
• O Sinal de Howship-Romberg significa a compressão do nervo obturador pelo conteúdo herniário, e é expressado através da dor na face medial da coxa do lado afetado.
• Exame físico
– Manobra de Valsalva
– Manobra de Landivar
– Transiluminação
Introdução:
A hérnia inguinal é uma das patologias mais frequentes que se coloca ao Cirurgião Geral. Muitas vezes considerada de menor importância, esta acarreta um impacto importante quer pela interferência na qualidade de vida diária do doente quer em termos sociais pelo absentismo laboral. A evolução do conhecimento anatómico e da técnica cirúrgica permitiu ao cirurgião dispor de diversas técnicas, colocando hoje em dia o problema na seleção da melhor técnica cirúrgica para cada doente. Neste artigo, os autores descrevem a anatomia da região inguinal do ponto de vista da abordagem cirúrgica, os fatores predisponentes e desencadeantes do aparecimento da hérnia inguinal, o diagnóstico desta patologia e a evolução da cirurgia; abordando alguns temas de controvérsia atual no tratamento desta patologia.
Patofisiologia:
Teoria congênita vs Teoria adquirida
No início do século XX, Russel surgiu com a teoria congénita para o aparecimento de hérnias inguinais. Segundo este autor, as hérnias inguinais indiretas eram devido à presença de um divertículo peritoneal pré- -existente (processo peritoneo-vaginal) desde a vida fetal e as hérnias inguinais diretas seriam secundárias a um defeito congénito “musculoaponeuroticofascial” do tendão conjunto e da sua inserção no púbis1. Alguns anos mais tarde, autores como Arthur Keith e Harrison vieram contrariar a teoria congénita de Russel defendendo que a pressão exercida pela postura ereta na parede abdominal anterior, especialmente na fáscia transversalis, seria responsável pelo desenvolvimento de hérnias inguinais.
Fatores Anatômicos
Existem diversos fatores anatómicos que podem explicar a etiologia de algumas hérnias inguinais: o tamanho do orifício inguinal profundo e resistência dos seus bordos (na hérnia indireta) e a alteração da resistência da fáscia transversalis no triângulo de Hesselbach e o tamanho desse triângulo (na hérnia direta).
Fatores Ambientais
O senso comum associa o aparecimento de hérnias da parede abdominal, nomeadamente as hérnias inguinais, a esforços físicos intensos feitos pelo doente. Contudo, não é só o esforço físico intenso que causa aumento da pressão intra-abdominal, existem também diversas situações que aumentam a pressão de forma crónica/persistente como a gravidez, doença pulmonar obstrutiva crónica, obesidade, ascite, prostatismo e obstipação. Um indivíduo ao elevar um objeto pesado faz com que se aumente subitamente a pressão intraabdominal. Durante este esforço os músculos da parede abdominal contraem e configuram-se de modo a proteger o espaço miopectineo e o canal inguinal: as fibras do músculo transverso e oblíquo interno movem-se inferiormente, diminuem a região vulnerável do espaço miopectineo e encerram o espaço inguinal interno. Esta pressão exercida sobre a parede abdominal provoca distorção e distensão progressiva em zonas de fraqueza como o orifício inguinal profundo e o triângulo de Hesselbach. Esta distribuição da força de tensão não é uniforme e varia com a constituição do indivíduo o que se reflete no tipo de hérnia que se desenvolve. Assim os indivíduos mais altos têm maior incidência de hérnias indiretas, os de estatura média maior incidência de hérnias bilaterais ou diretas e os mais baixos e as mulheres maior incidência de hérnias femorais1. Na elevação crónica da pressão intra-abdominal (ex.: obesidade, ascite, prostatismo) os músculos da parede abdominal não se contraem para proteger as zonas de fraqueza e impedir o desenvolvimento de hérnias. Na gravidez, para além do aumento progressivo da pressão abdominal sem a existência do mecanismo compensatório de contração muscular, existem ainda uma hormona, a relaxina, que agrava esse relaxamento muscular.
O colágeno – Teoria unificadora
Um estudo de revisão recente defende que, com base no conhecimento atual, os fatores que aumentam a pressão intra-abdominal revelam a hérnia inguinal mas não a causam, sendo o colagénio e as suas alterações o fator principal para o desenvolvimento da hérnia inguinal. A corroborar esta teoria do colagénio existem diversos estudos microscópicos que mostram que a arquitetura tecidular da fáscia nos indivíduos com hérnias apresentam menor densidade de colagénio e menor organização estrutural que nos indivíduos sem hérnias. Existem ainda outros estudos que mostram que portadores de doenças congénitas do colagénio, como a doença de Marfan e a Doença Renal Poliquística, têm maior incidência de hérnias que a população geral. Contudo, não são só as alterações congénitas do colagénio que estão implicadas no aparecimento de hérnias inguinais. Os fumadores apresentam desregulação do balanço protease/anti-protease que condiciona maior atividade elastolítica e, por conseguinte, destruição da arquitetura do colagénio. Os doentes com escorbuto apresentam deficiência de vitamina C necessária à maturação do colagénio e maior incidência de hérnia inguinal.
Iatrogenia
Em 1976, Tobin, Clark e Peacock descreveram um mecanismo muscular de encerramento do orifício do anel inguinal profundo. Segundo estes autores, partes específicas do músculo transverso abdominal seriam responsáveis por esse encerramento durante atividades que aumentassem a pressão intra-abdominal a fim de evitar a protusão de conteúdo abdominal pelo anel inguinal profundo. Com base neste mecanismo, surgiram estudos que mostraram que a realização de uma apendicectomia laparotómica vai provocar desnervação cirúrgica dessa região e, por conseguinte, aumentar a incidência de hérnias inguinais nos doentes apendicectomizados.
Em conclusão, as hérnias pediátricas são congénitas e originárias da persistência do processo peritoneovaginal, enquanto que no adulto a etiologia é multifatorial e dependente da constituição anatómica individual, da proteção da fáscia transversalis e do aumento da pressão intra-abdominal. Nesta teoria multifatorial as alterações do colagé- nio (tanto congénitas como adquiridas) seriam o fator predisponente e o aumento da pressão intra-abdominal o fator desencadeante. O aumento da pressão intra-abdominal é o único fator que demonstrou relação estatisticamente significativa com a incidência de hérnias inguinais numa relação direta: aumento do peso da carga e do tempo de esforço implicam maior incidência de hérnias inguinais.
Classificação:
A discrição tradicional das hérnias baseava-se na localização do defeito (ex.: indireta, direta, femoral), o conteúdo do saco herniário (ex.: deslizamento, Ritcher, Littre) e a forma como se encontra o conteúdo (ex.: redutível, encarcerado, estrangulado). No entanto, a variabilidade desta classificação não permitia comparar estudos e doentes, pelo que surgiu a necessidade de desenvolver outras escalas de classificação (Nyhus, Gilbert, Rutkow/Robbins, Schumpelick, Harkins, Casten, Halverson and McVay, Lichtenstein, Bendavid, Stoppa, Alexandre, Zollinger Unified).
Uma das escalas mais utilizadas é a classificação de Nyhus/Stoppa:
• Tipo 1: hérnia indireta com anatomia normal do anel inguinal profundo
• Tipo 2: hérnia indireta com dilatação do anel inguinal profundo
• Tipo 3: hérnia com defeito no pavimento do canal inguinal
A: hérnia inguinal direta B: hérnia inguinal direta e indireta (pantaloon) C: hérnia femoral
• Tipo 4: hérnia recidivada
A: direta B: indireta C: femoral D: combinada
Campanelli desenvolveu uma classificação para hérnias inguinais recidivadas que permitiria orientar a estratégia cirúrgica:
• R1 (9,4%): primeira recorrência, redutível, defeito com 2cm ou recorrência femoral;
• R2 (60,6%): primeira recorrência, redutível, defeito com 2cm ou recorrência femoral;
• R3 (30,0%): multi-recorrência ou irredutível ou defeito >2cm ou recorrência femoral;
Exame clínico
O diagnóstico de uma hérnia inguinal pode ser na maioria das situações baseado na história clínica e no exame físico com uma sensibilidade de 74.5-92% e especificidade de 93%6. O principal sinal referido pelo doente é uma tumefação da região inguinal que poderá estar associado a dor ou desconforto. Perante um doente com suspeita de hérnia inguinal deverá ser realizado exame físico com o doente sentado e deitado e avaliar sempre a redutibilidade do conteúdo herniado.
A região inguinal deverá ser inspecionada e palpada para pesquisar assimetrias, massas ou tumefações (pedir ao doente para tossir ou realizar manobra de Valsalva pode facilitar a identificação da hérnia). O examinador coloca o dedo indicador dentro do canal inguinal e repete o exame. Esta técnica aumenta a acuidade diagnóstica e pode ajudar a diferenciar entre uma hérnia inguinal indireta (tumefação que desce ao longo do dedo de lateral para medial) ou direta (tumefação que se sente na parede posterior do canal inguinal), no entanto esta distinção não é importante, pois a abordagem cirúrgica é a mesma. Contudo, uma tumefação que se sinta abaixo do dedo introduzido no canal inguinal pode ser indicador da presença de hérnia femoral, e neste caso a abordagem cirúrgica será diferente.
Diagnósticos Diferenciais
Diagnósticos diferenciais de tumefação da região inguinal:
• Hérnia inguinal (primária ou recidivada)
• Hérnia femoral
• Hérnia incisional
• Aumento de gânglio linfático (inguinal ou femoral)
• Aneurisma
• Variz (veia safena magna)
• Quisto sebáceo
• Abcesso do músculo psoas
• Tumor de tecidos moles (lipoma, linfoma, neoplasia metastática)
• Hidrocelo
• Varicocelo
• Anomalias genitais (testículo ectópico)
• Endometriose
Diagnóstico diferencial de dor na região inguinal sem tumefação evidente:
• Epididimite • Torção testicular • Tendinite do adutor • Osteite do púbis • Artrose da anca • Bursite ileopectínea • Dor lombar com irradiação • Endometriose
Exames auxiliares de diagnóstico
Dúvidas de diagnóstico podem existir no caso de tumefação da região inguinal duvidosa ou de localização pouco específica, tumefação intermitente que não é palpável no exame físico e queixas álgicas referidas à região inguinal sem nenhuma tumefação presente6.
Nestas situações poderá justificar-se a realização de exames auxiliares de diagnóstico:
Radiografia convencional: apesar de em algumas situações se poder observar uma convergência de ansas intestinais através do orifício herniário, este exame tem baixa sensibilidade diagnóstica, pelo que não se utiliza por rotina na avaliação dos doentes com suspeita de hérnia inguinal.
Ecografia: exame não invasivo com boa acuidade diagnóstica, mas operador dependente. Sensibilidade 33100% e especificidade 81-100%. Tomografia computorizada6, 10: útil na avaliação na identificação de hérnias ocultas ou atípicas, especialmente se houver envolvimento da bexiga no conteúdo herniado. Sensibilidade 83% e especificidade 67-83%.
Ressonância magnética: exame dispendioso mas que permite diagnosticar outras patologias (ex.: inflamação ou tumor) como causa dos sintomas do doente, útil na avaliação das queixas dos desportistas e poder ser realizado com manobras dinâmicas (ex.: realização da manobra de Valsalva). Sensibilidade 94.5% e especificidade 96.3%.
Herniografia: injetar contraste iodado na cavidade peritoneal para observar as regiões inguinais e o pavimento pélvico melhora a acuidade diagnóstica e permite identificar hérnias ocultas, contudo não permite identificar o lipoma do cordão como causa de tumefação/dor da região inguinal. Apesar de segura, esta técnica apresenta risco de complicações entre 0-4.3% (alergia ao contraste, perfuração do intestino, hematoma da parede abdominal, dor após o procedimento) e de falsos negativos se houver tamponamento do orifício de entrada por gordura abdominal. Sensibilidade 100% e especificidade 98-100%.
Técnicas
▪ Madden →resseca parede posterior
▪ Lichtenstein (tela sem tensão) → recidiva 1,6%
▪ Zimmermann → fascia à cinta ileopectínea
▪ Nyhus = unilateral / Stoppa→ tela pré-peritoneal (galão)

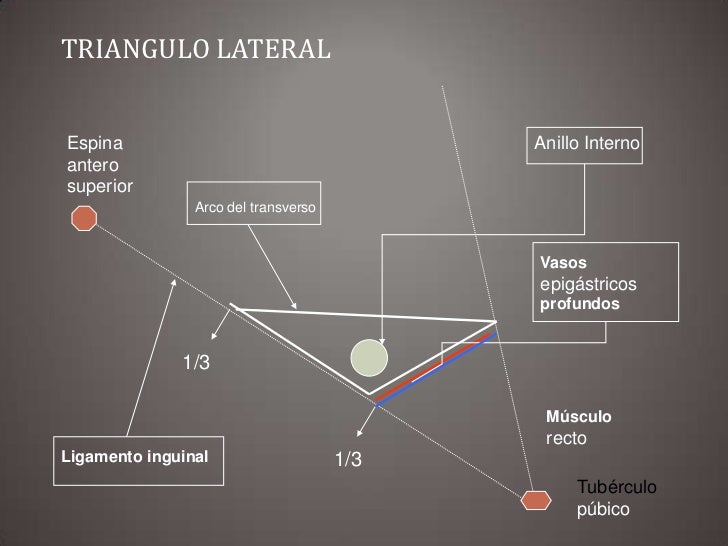
Triângulos de Risco
• “Triângulo da desgraça” (“triangle of doom”), Colborn e Skandalakis, é limitado medialmente pelo ducto deferente, lateralmente pelos vasos testiculares e inferiormente pela deflexão do peritôneo. A artéria e veia ilíaca externa passam por este triângulo, e o ramo do nervo genitofemoral está sobre esses vasos, antes de sair da cavidade pelo anel inguinal interno.
• “Triângulo da dor” (“triangle of pain”), Limitado inferomedialmente pelos vasos gonadais e superolateralmente pelo trato ileopúbico, ramo femoral do nervo genitofemoral ou o nervo cutâneo lateral da coxa.
• “Triângulo da morte” (“triangle of death”), em alguns pacientes, uma artéria obturadora aberrante, de origem na artéria epigástrica inferior ou ilíaca externa, e esta cruza o ligamento de Cooper (pectíneo) e se anastomosa com a artéria obturadora.
Tratamento
Complicações
• Infecção da ferida
• Lesões nervosas (íleoinguinal, ramo genital (aberta) e femoral + cutâneo lateral da coxa (lapa) do nervo genitofemoral)
• Orquite isquêmica (veias do plexo pampiniforme)
• Lesão do ducto deferente
• Lesões viscerais
• Recorrência






